زخم پای دیابتی چیست؟
زخم پای دیابتی، زخم یا باز شدن پوستی است که تقریباً در 15 درصد از بیماران دیابتی رخ میدهد و بیشتر در قسمت پایین پا ایجاد میشود. از بین افرادی که دچار زخم پا میشوند، 6 درصد به دلیل عفونت یا دیگر مشکلات مربوط به زخم بستری میشوند.
دیابت، علت اصلی قطع عضو غیرتروماتیک در اندام تحتانی در ایالات متحده
دیابت در ایالات متحده اصلیترین علت قطع عضو غیرتروماتیک اندام تحتانی است. حدود 14 تا 24 درصد از بیماران دیابتی که دچار زخم پا میشوند، نیاز به قطع عضو پیدا میکنند. با این حال، تحقیقات نشان داده که پیشگیری از ایجاد زخم پای دیابتی ممکن است.
آشنایی با درمان زخم دیابتی
چگونگی شکلگیری زخم دیابتی:
زخمها به دلیل ترکیبی از عوامل مانند عدم احساس در پا، گردش خون ضعیف، بدشکلی پا، سوزش (مانند اصطکاک یا فشار) و ضربه، به علاوه مدت زمان ابتلا به دیابت ایجاد میشوند. بیمارانی که سالها به دیابت مبتلا هستند، ممکن است دچار نوروپاتی شوند، یعنی کاهش یا عدم توانایی کامل در احساس درد در پاها به دلیل آسیب عصبی ناشی از بالا رفتن سطح قند خون برای مدت طولانی. آسیب عصبی اغلب بدون درد رخ میدهد و حتی ممکن است فرد از وجود مشکل بیخبر باشد. پزشک متخصص پا میتواند پاها را برای نوروپاتی با استفاده از ابزاری ساده و بدون درد به نام مونوفیلامنت آزمایش کند. بیماری عروقی میتواند زخم پا را پیچیدهتر کند، توانایی بدن برای بهبودی را کاهش دهد و خطر عفونت را افزایش دهد. افزایش قند خون میتواند توانایی بدن برای مقابله با عفونتهای احتمالی را کاهش دهد و همچنین روند بهبودی را به تاخیر بیندازد.
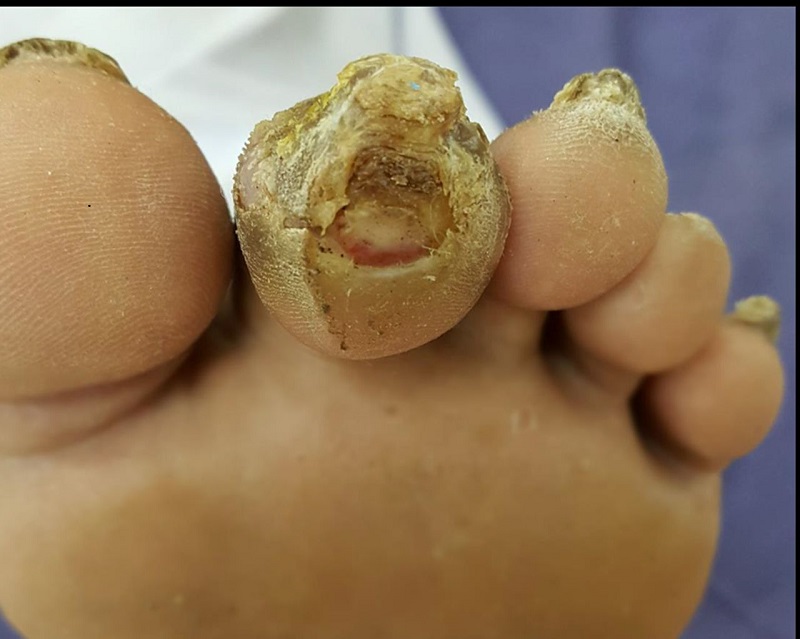
افراد در معرض خطر ابتلا به زخم دیابتی:
هر فرد دیابتی ممکن است به زخم پا مبتلا شود. بومیان آمریکایی، آمریکاییهای آفریقاییتبار، اسپانیاییتبارها و مردان مسن بیشتر در معرض خطر هستند. افرادی که از انسولین استفاده میکنند یا دچار بیماریهای کلیوی، چشمی و قلبی مرتبط با دیابت هستند، خطر بیشتری دارند. اضافه وزن و مصرف الکل و تنباکو نیز در ایجاد زخم پا تأثیر دارند.
شناسایی زخمهای دیابتی:
یکی از اولین نشانههای زخم پا، ترشح از پا است که ممکن است جوراب یا کفش را آلوده کند. تورم غیرمعمول، تحریک، قرمزی و بوی بد از یک یا هر دو پا از دیگر نشانههای اولیه هستند. مشهودترین علامت، بافت سیاه رنگ (اسکار) اطراف زخم است که به دلیل عدم جریان خون سالم در ناحیه اطراف زخم به وجود میآید.
درمان زخم دیابتی:
هدف اصلی در درمان زخم پا، بهبودی سریع است. هر چه زودتر زخم بهبود یابد، احتمال عفونت کمتر است. چندین عامل کلیدی در درمان مناسب زخم پای دیابتی وجود دارد: پیشگیری از عفونت، برداشتن فشار از ناحیه زخم، برداشتن پوست و بافت مرده، استفاده از دارو یا پانسمان بر روی زخم، مدیریت قند خون و دیگر مشکلات سلامتی. همه زخمها عفونی نیستند. با این حال، اگر پزشک عفونت را تشخیص دهد، یک برنامه درمانی شامل آنتیبیوتیک، مراقبت از زخم و احتمالاً بستری شدن در بیمارستان ضروری است.
چگونه از زخم پای دیابتی جلوگیری کنیم:
بهترین شیوه برای درمان زخم پای دیابتی، از ابتدا جلوگیری از بروز آن است. راهنماییهای توصیهشده شامل مراجعه منظم به یک متخصص پا میشود. این متخصص میتواند تشخیص دهد که آیا شما در معرض خطر زخم پا هستید یا نه و روشهای پیشگیری را پیشنهاد کند. شما در معرض خطر بالایی قرار دارید اگر نوروپاتی داشته باشید، گردش خون ضعیفی دارید، تغییر شکل در پا (مانند بونیون یا انگشت چکشی) داشته باشید، کفش نامناسب بپوشید، یا قند خون کنترل نشده داشته باشید.
کاهش عوامل خطر دیگر مانند سیگار کشیدن، نوشیدن الکل، کلسترول بالا و قند خون بالا در پیشگیری و درمان زخم پای دیابتی مهم است. پوشیدن کفش و جوراب مناسب به کاهش خطرات کمک میکند. پزشک شما میتواند در انتخاب کفش مناسب به شما راهنمایی کند.
اقدامات پزشکی در برابر زخم دیابتی:
پزشک شما احتمالاً با استفاده از سیستم طبقهبندی زخم واگنر، شدت زخم شما را در مقیاس 0 تا 5 تشخیص میدهد:
0: بدون ضایعات باز. ممکن است زخم بهبود یافته باشد.
1: زخم سطحی بدون نفوذ به لایههای عمیقتر.
2: زخم عمیقتر، دسترسی به تاندون، استخوان یا کپسول مفصل.
3: درگیری بافتهای عمیقتر، با آبسه، استئومیلیت یا تاندونیت.
4: قانقاریا در بخشی از پا یا پاشنه.
5: گسترش گانگرن در کل پا.
سخن نهایی:
کلید بهبود موفقیتآمیز زخم، مراقبتهای پزشکی منظم برای کودکان و بزرگسالان برای اطمینان از رعایت “استاندارد طلایی” زیر است:
کاهش قند خون
دبریدمان مناسب زخمها
درمان هرگونه عفونت
کاهش اصطکاک و فشار
بازگرداندن جریان خون کافی.
تشخیص زخمهای دیابتی:
تشخیص زخمهای دیابتی معمولاً توسط پزشک انجام میشود. اگر افراد دیابتی علائمی مانند قرمزی، تورم، درد، یا تغییر در رنگ پوست در مناطق خاصی از بدن تجربه کنند، باید به پزشک مراجعه کنند. پزشک با معاینه بصری و احتمالاً با استفاده از آزمایشات تشخیصی دیگر، نوع و شدت زخم را تشخیص میدهد.
پیشگیری از زخمهای دیابتی:
یکی از اصلیترین راههای پیشگیری از زخمهای دیابتی، مراقبت و نظارت دقیق بر پوست است. افراد دیابتی باید پوست خود را روزانه برای تغییرات بررسی کنند و به هر نوع زخم یا التهاب پوستی توجه داشته باشند. همچنین، حفظ سطح قند خون در محدوده معقول از اهمیت بسیاری برخوردار است.
مراحل درمان زخمهای دیابتی:
درمان زخمهای دیابتی به چند مرحله اصلی تقسیم میشود:
تمیز کردن زخم: در این مرحله، زخم تمیز میشود و با محلولهای ضدعفونی کننده پاک میشود.
تراکم عروق: برای بهبود جریان خون به منطقه زخم، ممکن است از روشهایی برای تراکم عروق استفاده شود.
استفاده از داروها: پزشک ممکن است داروها و کرمهای خاصی برای درمان زخم تجویز کند.
تغییر بستر: استفاده از بسترهای مناسب برای حفظ تمیزی زخم و جلوگیری از فشار نقاط اصلی بر روی زخم اهمیت دارد.
مراقبت پس از درمان: بعد از درمان زخم، مراقبت مداوم و پیگیری با پزشک اهمیت دارد تا از بهبود زخم اطمینان حاصل شود.
استفاده از داروها برای درمان زخمهای دیابتی
در درمان زخمهای ناشی از دیابت، استفاده از داروها بسیار رایج است. این داروها ممکن است شامل مواد ضدعفونیکننده، داروهای ضد التهاب و مسکنها باشند. پزشک شما براساس وضعیت و شدت زخم، داروهای مناسب را تجویز خواهد کرد.
مراقبت از زخمهای دیابتی در خانه
پس از درمان اولیه در مراکز درمانی، مراقبت در منزل از اهمیت بالایی برخوردار است. بیماران دیابتی باید به صورت روزانه زخمهای خود را چک کنند و هر گونه تغییری را به پزشک خود گزارش دهند. علاوه بر این، مراقبت از پوست و استفاده از یک محیط مناسب برای خواب، نقش کلیدی در بهبود زخمها دارد.
درمان زخم در منزل توسط کارشناسان ما
کلینیک پاشنه با بهرهگیری از بهترین امکانات و متخصصین برجسته ایران، آماده ارائه خدمات درمانی در منزل بیماران محترم میباشد. برای مشاوره، لطفا با شماره زیر تماس بگیرید.